Điều trị tủy đã được chỉ ra là có tỉ lệ thành công 92%.[1] Tuy nhiên, vì những phương pháp nghiên cứu đã bước đến mức luận chứng cao hơn, các nhà lâm sàng phải tin vào bằng chứng tốt nhất hiện có để hiểu rõ những kết quả điều trị được kỳ vọng. Mức độ cao nhất và bằng chứng hiện tại tốt nhất về sự thành công lâm sàng của điều trị tủy mà chúng ta có xuất phát từ phân tích tổng hợp (meta-analysis) trong y văn.
Phân tích tổng hợp
Một phân tích tổng hợp được thực hiện năm 2007 bởi Ng và cộng sự đã cung cấp một bài tổng kết trọn vẹn những tỉ lệ thành công từ nhiều nghiên cứu kinh điển. Họ đã phát hiện một tỉ lệ thành công cộng gộp có sức thuyết phục (weighted pooled success rate ) là từ 68 đến 85%, với ít nhất 1 năm theo dõi.[2] Bài báo này chú ý đến tính chặt chẽ của các tiêu chuẩn để xác định 1 răng đã được lành thương, và gồm nhiều nghiên cứu được hoàn thành trước khi sử dụng kính hiển vi nha khoa và các thiết bị tiên tiến khác trong lâm sàng.
Khi cân nhắc điều trị cho một răng đã không lành thương bằng điều trị tủy, có những thách thức đáng kể cần giải quyết để có thể chữa khỏi hoàn toàn răng bị bệnh. Những thiết bị và kĩ thuật sẵn có ngày nay cho phép chúng ta có khả năng khử khuẩn hệ thống ống tủy một cách thích hợp sau điểu trị ban đầu mà vẫn dẫn tới tái phát sau điều trị.
Tỷ lệ khi điều trị tủy
Tỉ lệ thành công của điều trị tủy lại khoảng 80% lành thương. Những pha III và IV của Nghiên cứu Toronto (Toronto Study) đã chỉ ra tỉ lệ lành thương 4-6 năm sau điều trị tủy lại không phẫu thuật.[3] Trong 1 bài tổng quan hệ thống (systematic review) của Torabinejad và cộng sự về so sánh điều trị tủy lại không phẫu thuật và phẫu thuật nội nha, đã chứng minh rằng điều trị tủy lại không phẫu thuật có tỉ lệ thành công là 83% so với 71,8% của phẫu thuật nội nha sau 4-6 năm.[4]
Sự hiện diện của viêm quanh cuống trước điều trị là một yếu tố làm giảm tỉ lệ thành công. Không viêm quanh cuống, tỉ lệ thành công trong 10 năm là 92-98% cho cả điều trị tủy ban đầu và điều trị tủy lại. Trước phẫu thuật, với sự hiện diện của viêm quanh cuống, có sự giảm tỉ lệ thành công từ 74-86% qua 10 năm.[5] Từ đó, rõ ràng có thể đạt được lành thương nội nha thông qua thủ thuật điều trị tủy lại, cho phép chúng ta duy trì răng tự nhiên của bệnh nhân. (Hình 1a-c) Mặc dù lựa chọn điều trị thay thế trên lâm sàng là cấy ghép implant có thể cung cấp 1 phương pháp hiệu quả để thay thế răng mất, duy trì sự lành mạnh của răng tự nhiên vẫn còn là mục tiêu tổng quát.
Bệnh lý sau điều trị
Bệnh lý sau điều trị, chắc chắn, là hậu quả của vi khuẩn và đáp ứng vật chủ của bệnh nhân với vi khuẩn. Những vi sinh vật này là nguyên nhân phổ biến nhất của bệnh lý sau điều trị, vì chúng có mặt trong hệ thống ống tủy của răng được điều trị nội nha từ lần trước do sự kết hợp của kĩ thuật nội nha không đạt tiêu chuẩn, lỗi của bác sĩ và thất bại phục hình.
Vi khuẩn trong chân răng chính là nguyên nhân của bệnh lý sau điều trị và việc tiêu diệt những vi khuẩn này là mục tiêu chính của thủ thuật điều trị tủy lại. Vi khuẩn trong chân răng có mặt trong răng được điều trị từ trước và kháng với phương pháp loại bỏ. Vi khuẩn có thể ẩn nấp và sống sót trong các ống tủy phụ, các nhánh nối (deltas), tủy vây cá (fins) và ống ngà…
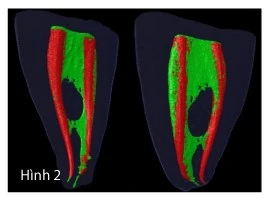
Hình 2[8] cho thấy giải phẫu ống tủy phức tạp trước phẫu thuật (vùng màu xanh) và số lượng tối thiểu của thành ống tủy được làm sạch hoàn toàn khi thao tác dụng cụ (vùng màu đỏ). Vùng xanh còn lại minh họa khoảng trống có thể chưa được điều trị, do đó tạo ra 1 nguồn vi khuẩn và chất nền hỗ trợ (supporting substrate) cho nhiễm khuẩn trong ống tủy. Chất nền tiềm tàng (potential substrates) được tìm thấy bên trong ống tủy và giúp vi khuẩn sống sót có thể gồm mô tủy chưa được điều trị, màng biofilm và dịch mô. Nó có thể xuất hiện trong ống tủy do sự trám bít kém và sự sinh sôi vi khuẩn. Sự hiện diện của trám bít kém, vi khuẩn và chất nền tốt cho sự phát triển của chúng tạo điều kiện lí tưởng cho các bệnh lý và viêm nhiễm dai dẳng.[9]
Vi khuẩn hiện diện trong nhiễm trùng ban đầu của ống tủy khác biệt rõ rệt với vi khuẩn lây nhiễm vào răng được điều trị trước đó. Trước điều trị là hệ đa vi khuẩn với số lượng bằng nhau của vi khuẩn Gram âm và Gram dương. Sau điều trị vi khuẩn Gram âm chiếm ưu thế [10] và chúng có thể sống sót trong môi trường khắc nghiệt và kháng với nhiều phương pháp điều trị.
Có 1 số lượng lớn loài Enterococcus.[11] Ví dụ như là Enterococcus faecalis, đã được phân lập thấy trong 27 đến 77% răng bị bệnh lý sau điều trị.[12] Khoang tủy nhiễm khuẩn có thể là hậu quả của làm sạch không hiệu quả từ đầu hoặc sự rò rỉ theo sau vào trong khoang tủy chân. Một khi đã xuất hiện bên trong ống tủy, E. faecalis có những đặc tính khác nhau cho phép nó thoát khỏi những nỗ lực tốt nhất của chúng ta trong việc tiêu diệt nó trong hệ thống ống tủy, bao gồm khả năng xâm nhập các ống ngà và dính với collagen.[13] Nó cũng kháng với tác dụng của calcium hydroxide đặt trong hệ thống ống tủy, là một kĩ thuật điều trị giữa các lần hẹn được dùng để giúp loại bỏ vi sinh vật và những sản phẩm phụ của chúng, như lipopolysaccharides, ra khỏi lòng ống tủy.[14], [15] Sự kháng phản ứng calcium hydroxide của E. faecalis là do nó có bơm proton có khả năng bơm các ion hydrogen. Hydrogen kết hợp với các ion hydroxyl của calcium hydroxide và trung hòa độ pH cao.[16]
E. faecalis cũng có khả năng kháng calcium hydroxide bởi nó là thành phần của màng biofilm. Lớp bảo vệ vi khuẩn bên trong mạng lưới biofilm ngăn cản sự tiếp xúc của vi khuẩn với các chất bơm rửa và thuốc, và cho phép liên lạc giữa các vi khuẩn với nhau để hỗ trợ nhau tăng khả năng sống sót.[17],[18] Sự hiện diện của E. faecalis đã được biết đến nhiều, tuy nhiên, vai trò của nó trong bệnh lý sau điều trị chưa được chứng minh rõ ràng.[19] Cơ chế sống sót của nó, dù thế nào cũng làm rõ khả năng tồn tại dai dẳng của các vi khuẩn này, và những kĩ thuật lâm sàng của chúng ta phải tập trung vào thử thách loại bỏ chúng.
Lỗi bác sĩ phạm phải trong khi điều trị tủy ban đầu có thể là nguyên nhân của nhiễm trùng trong ống tủy. Những lỗi này có thể bao gồm thủng tủy, làm sạch và tạo hình không hoàn toàn, mở rộng ống tủy chưa đủ, bỏ sót ống tủy, tạo khấc, dịch chuyển ống tủy, dụng cụ quá chóp, cũng như là tắc nghẽn ống tủy bởi các mảnh vụn hoặc dụng cụ gãy. Thất bại trong sử dụng hoặc sử dụng quá ít lượng dung dịch bơm rửa thích hợp, như natri hypochlorite, là một lỗi của bác sĩ.
Natri hypochloride 6% là chất kháng khuẩn mạnh, có khả năng phân hủy mô và phá vỡ màng biofilm vi khuẩn.[20],[21] Những phẩm chất này của một chất bơm rửa là lí tưởng cho việc làm sạch vi khuẩn và mảnh vụn mô còn sót lại. Việc sử dụng đê cao su để cách li vùng điều trị là tiêu chuẩn của điều trị nội nha. Thất bại khi sử dụng đê cao su có thể góp phần chủ yếu gây ra bệnh lý sau điều trị. Những case sau đây minh họa khả năng vượt qua điều trị không đạt trước đó để lành thương thành công (Hình 3a-c).
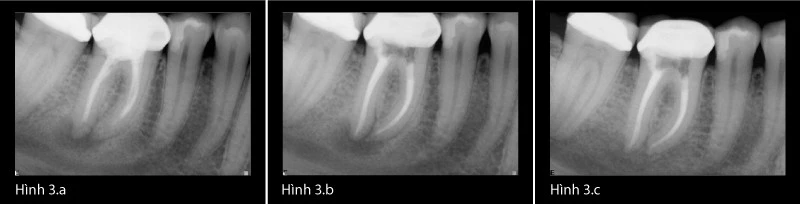
Ví dụ lâm sàng
Thất bại phục hình là 1 nguyên nhân phổ biến của bệnh lý sau điều trị. Thất bại khi gắn phục hình vĩnh viễn có hiệu quả theo cách nhanh chóng có thể cho phép vi khuẩn xâm nhập hệ thống ống tủy do kẽ hở ở thân răng. Sự hở kẽ bên dưới đường viền phục hình của răng được bọc cũng có thể tạo lối cho vi khuẩn đi vào.
Sâu răng ở răng được điều trị trước đó là một nguồn lây nhiễm vi khuẩn khác. Sự phá hủy cấu trúc răng do chấn thương, rạn nứt răng hoặc gãy răng có thể tạo điểm vào cho sự lây nhiểm vi khuẩn của ống tủy. Bệnh nhân của chúng ta chịu trách nhiệm cho sức khỏe răng miệng của chính bản thân họ và phải giao phó cho những kĩ thuật chăm sóc răng miệng hiệu quả. Thất bại của bệnh nhân trong thực hiện vệ sinh răng miệng hiệu quả thậm chí có thể dẫn đến thất bại của điều trị tủy và điều trị phục hình đã được làm tốt nhất.
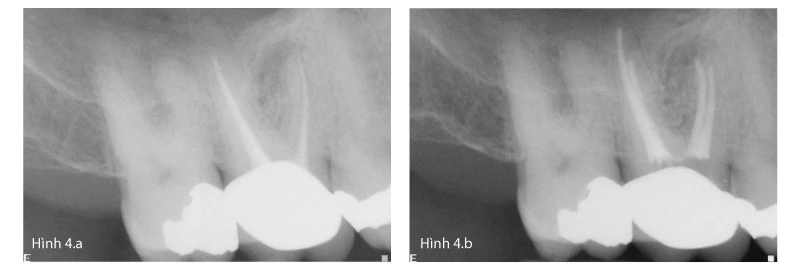
Với những thử thách do vi khuẩn mà nhà lâm sàng phải đối mặt, kĩ thuật điều trị tủy phải có khả năng loại trừ hiệu quả vi khuẩn và chất nền của chúng. Việc sử dụng kính hiển vi nha khoa và dụng cụ siêu âm cho phép các nhà lâm sàng tìm ra tất cả hệ thống ống tủy tồn tại một cách thích hợp để chắc chắn rằng họ có thể làm sạch hoàn toàn hệ thống ống tủy. Case lâm sàng sau đây (Hình 4a&b) minh họa phạm vi khoang tủy còn lại chưa được điều trị trong điều trị tủy ban đầu do không mở đủ ống tủy gần ngoài và không định vị và làm sạch ống tủy gần ngoài thứ hai bị ẩn.
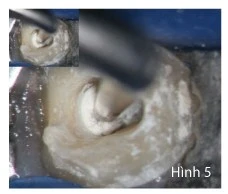
Đầu siêu âm nội nha có hiểu quả cao nhất trong việc loại bỏ vật liệu tái tạo cùi, chất hàn, chốt và côn bạc, được thấy rõ trong Hình 5. Những dụng cụ này cho phép các nhà lâm sàng bảo tồn ngà chân răng bằng việc tạo khả năng nhìn rõ rệt dưới kính hiển vi nha khoa, vì thế mà cải thiện lớn khả năng điều trị lại các ống tủy (Hình 6a-c). Một nguồn nhiệt như đầu System B có hiệu quả trong việc loại bỏ gutta-percha và vật liệu resin ở 1/3 thân. Trâm quay và trâm tay có sự đàn hồi cao và chống gãy và cho phép chúng ta mở rộng 1/3 chóp một cách an toàn và hiệu quả mà không làm thay đổi hình thái ống tủy tự nhiên, cho phép bơm rửa hiệu quả để đi tới giải phẫu ống tủy phức tạp phía chóp là nơi mà vi khuẩn có thể ẩn nấp và kháng được việc làm sạch.
Một khi ống tủy được định vi và thao tác bằng dụng cụ, bơm rửa trở nên cần thiết cho điều trị thành công. Mục tiêu của các dung dịch bơm rửa là những vi khuẩn chúng ta đang cố gắng loại bỏ. Trong khi natri hypochlorite là một chất phân hủy mô và kháng khuẩn có hiệu lực đã được chứng minh,[22] chlorhexidine 2% đã được chỉ ra là ngăn E. faecalis dính với ngà.[23] EDTA 17% thường được sử dụng như một chất loại bỏ mùn ngà hiệu quả.[24] Vì vậy, việc loại bỏ cơ học và taoh hình ống tuỷ tạo ra một con đường bơm rửa hóa học dễ dàng tận sâu trong ống tủy.
Rửa siêu âm thụ động cho phép các nhà lâm sàng đặt dung dịch bơm rửa vào trong buồng tủy và hoạt hóa nó khi nó được mang xuống tới chóp của ống tủy. Đầu IrriSafe (Hình 7) là file siêu âm không cắt được đưa vào trong mỗi ống tủy và di chuyển lên-xuống 3 lần mỗi lần 20s. Rửa siêu âm thụ động đã cho thấy rửa ống tủy phụ tốt hơn ở 4.5 và 2 mm cách chiều dài làm việc ống tủy khi so sánh với bơm rửa chỉ bằng kim tiêm.[25] Đã có chứng minh rằng rửa siêu âm thụ động có thể loại bỏ vụn ngà trong ống tủy lên tới 3mm ở trước vị trí mà đầu siêu âm vươn về phía chóp ở ống tủy thẳng hoặc cong.[26] Bằng chứng này chỉ ra rằng dòng bơm rửa hiệu quả có thể trợ giúp cho việc làm sạch răng mà ống tủy đã bị biến đổi khi điều trị tủy ban đầu.
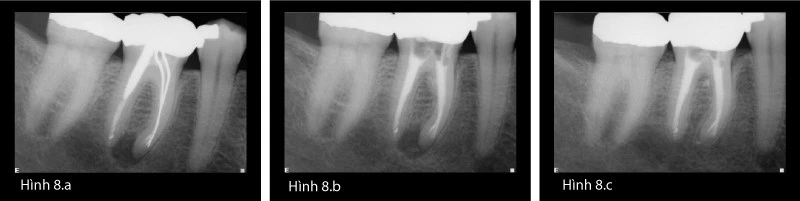
Case dùng côn bạc sau đây (Hình 8a-c), với 1 chốt lớn phía xa và sự di chuyển chóp ở chân gần, chứng minh sự lành thương thành công của bệnh sau điều trị khi việc khử khuẩn hoàn toàn đã được thực hiện xong. Case này minh họa lí do mà điều trị tủy lại là lựa chọn điều trị đầu tiên cho bệnh lý sau điều trị.
Một khi việc làm sạch và khử khuẩn được hoàn thành, phương pháp trám bít thích hợp được sử dụng để bít kín lòng ống tủy. Kĩ thuật lèn dọc nóng sử dụng gutta-percha hoặc resin với chất trám bít thích hợp tạo ra một sự trám bít kĩ càng cho ống tủy đã được làm sạch và tạo hình tốt. Phục hồi cuối cùng phải đảm bảo trám kín buồng tủy để ngăn ngừa vi kẽ thân răng.
Những bằng chứng hiện nay đã chứng minh rằng chúng ra có thể điều trị lại một cách thích hợp và thành công các răng đã được điều trị nội nha trước đây. Y văn cũng đã chỉ ra những vi khuẩn đặc hiệu, như là E. faecalis, cũng có thể sống sót bên trong ống tủy đã được trám bít từ trước. Việc sử dụng kính hiển vi nha khoa, dụng cụ siêu âm, chất bơm rửa, trâm quay NiTi và những vật liệu trám bít thích hợp tăng khả năng của chúng ta cho việc đạt được sự lành thương sau điều trị tủy lại. Khi chúng ta tiếp tục cố gắng duy trì răng tự nhiên lành mạnh cho bệnh nhân, điều trị tủy lại nên là lựa chọn đầu tiên cho bệnh nhân mắc bệnh lý sau điều trị.
Nguồn: Dr Brett E. Gilbert/den tal-tribune.com



