Trường hợp nhiễm trùng có nguồn gốc từ tuỷ răng tạo đường dẫn lưu qua bề mặt nướu được gọi là đường dò. Đường này đôi lúc được lót bằng biểu mô, thông trực tiếp từ vùng nhiễm trùng đến lỗ mở ở bề mặt hoặc niêm mạc miệng, trên bề mặt nướu dính. Như đã mô tả từ trước, nó cũng có thể thông ra ngoài miệng.
Nghiên cứu mô học cho thấy hầu hết đường dò không được lót hoàn toàn bằng biểu mô trong suốt chiều dài của nó. Sự hiện diện hay vắng mặt của biểu mô lót dường như không cản trở việc đóng lỗ dò, miễn sao tổn thương có nguồn gốc nội nha được chữa lành. Thất bại trong việc đóng lỗ dò có thể cần chẩn đoán lại để xem xét liệu có những nguyên nhân nào khác hoặc liệu có chẩn đoán sai hay không.
Nhìn chung một nhiễm trùng quanh chóp có đường dò thì không đau, mặc dù thường có tiền sử trước đó đau với những mức độ khác nhau trước khi phát triển thành đường dò. Bên cạnh việc tạo đường dẫn lưu cho dịch viêm và giải toả cơn đau, đường dò cũng hữu ích trong việc giúp xác định nguồn gốc của nhiễm trùng. Đôi lúc thiếu bằng chứng khách quan cho thấy nhiễm trùng có nguồn gốc từ răng. Lỗ đổ của đường dò có thể nằm cạnh vùng nhiễm trùng hoặc cách đó một khoảng. Tìm đường dò sẽ giúp cung cấp vị trí răng tổn thương. Có thể dùng côn gutta-percha số #25 luồn vào miệng lỗ dò, sau đó chụp phim quanh chóp để xác định đường dò. Việc này giúp bác sĩ tìm được chính xác răng nào liên quan, đặc biệt là chân răng nào gây nên tình trạng bệnh lý. Một khi nhân tố gây ra lỗ dò bị loại bỏ, lỗ thoát và đường dò sẽ đóng sau một vài ngày.
Miệng lỗ dò có thể đổ ra ở niêm mạc xương ổ, trong phần nướu dính, hoặc tại vùng chẽ, hoặc tại vùng cổ răng – nướu. Nó có thể mở ra ở mặt ngoài hoặc trong tuỳ thuộc vào chóp răng gần vị trí nào của vỏ xương. Nếu đường dò đổ ra ở vùng cổ răng – nướu, nó thường là một khe hẹp ở một hoặc hai vùng cách biệt nhau trên bề mặt chân răng. Khi thấy khe hẹp này thì cần chẩn đoán phân biệt giữa tổn thương quanh chóp có nguồn gốc nội nha, hoặc nứt dọc chân răng, hoặc có sự hiện diện của rãnh trên bề mặt chân răng. Kiểu đường dò này khác với kiểu có nguồn gốc từ tổn thương nha chu nguyên phát vì thông thường tổn thương nha chu sẽ biểu hiện bằng túi nha chu với miệng rộng vùng cổ răng và sự tiêu xương xung quanh chân răng. Có thể áp dụng các phương pháp thử nghiệm khác để hỗ trợ tìm ra nguyên nhân.
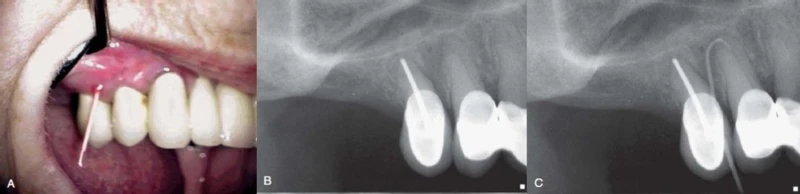
Hình 4. A. Để xác định nguồn gốc của nhiễm trùng, dùng một cây gutta-percha đi qua miệng lỗ dò. B. Hình ảnh X-quang cho thấy răng cối nhỏ thứ hai hàm trên đã được điều trị nội nha, và một vùng thấu quang liên quan đến răng cối nhỏ thứ nhất, tuy nhiên vẫn chưa xác định được rõ nguồn gốc của đường dò từ đâu. C. Sau khi đi theo đường dò, cây gutta-percha đã xác định trực tiếp được nguồn gốc của bệnh lý, đó là chóp chân răng cối nhỏ thứ nhất.
SỜ
Trong quá trình kiểm tra mô mềm, sờ để kiểm tra độ cứng của xương ổ răng. Ấn kiểm tra vùng mô mềm bị sưng hoặc phần xương nhô ra, đặc biệt lưu ý so sánh nó với vùng mô gần đó và bên phía đối diện. Bên cạnh đó, bác sĩ nên hỏi bệnh nhân rằng liệu có bất kỳ vùng nào làm bệnh nhân cảm thấy nhạy cảm, khác thường khi sờ hoặc ấn kiểm tra hay không.
GÕ
Dựa vào than phiền chính của bệnh nhân có thể biết được liệu thử nghiệm gõ có quan trọng trong từng trường hợp lâm sàng hay không. Chẳng hạn bệnh nhân trải qua cơn đau cấp tính lúc ăn nhai, đáp ứng này sẽ rõ hơn gấp đôi khi gõ từng răng riêng lẽ – nhờ đó giúp phát hiện được triệu chứng của một răng đặc biệt liên quan. Đau khi gõ không cho biết rằng răng có tuỷ sống hay hoại tử, mà nó là dấu hiệu của quá trình viêm tại vùng dây chằng nha chu (ví dụ: viêm nha chu quanh chóp có triệu chứng). Quá trình viêm này có thể thứ phát sau một chấn thương hoặc do sự lan rộng của bệnh lý tuỷ vào khoảng dây chằng nha chu. Các dấu hiệu cho thấy cơn đau đến từ đâu được phân tích bởi hạnh nhân não giữa, thông qua các thụ thể thần kinh. Các thụ thể này nằm phổ biến trong khoảng dây chằng nha chu, một số ít người cũng tin rằng chúng có trong tuỷ răng, tuy nhiên vấn đề này vẫn còn nhiều tranh cãi. Điều này giải thích tại sao bệnh nhân khó phân biệt được vị trị răng đau vào giai đoạn đầu của bệnh lý, vì lúc này chỉ có các sợi C bị kích thích. Một khi tình trạng bệnh lý lan rộng đến vùng dây chằng nha chu, cơn đau sẽ khu trú hơn và vì vậy răng liên quan sẽ được nhận biết qua thử nghiệm gõ hoặc cắn.
Trước khi gõ bất kỳ răng nào, bác sĩ cần thông báo trước cho bệnh nhân điều gì sẽ xảy ra trong quá trình thực hiện. Những biểu hiện cấp tính của triệu chứng có thể làm cho bệnh nhân thấy lo lắng và có thể thay đổi đáp ứng bệnh nhân, chuẩn bị tâm lý trước cho người bệnh sẽ giúp nhận được kết quả chính xác hơn. Đầu tiên nên gõ những răng phía bên đối diện, một số răng bên cạnh. Bệnh nhân sẽ được yêu cầu nói cảm giác của mình trên răng được gõ, liệu có thấy tức/nặng/buốt hay đau không. Thử nghiệm nên được tiến hành nhẹ nhàng với áp lực nhẹ. Nếu bệnh nhân không thể cảm nhận được sự khác biệt giữa các răng thì cần thử lặp lại, sử dụng cán của dụng cụ để gõ, chẳng hạn như đuôi của gương nha khoa. Đầu tiên gõ mặt nhai và nếu bệnh nhân không thấy có sự khác biệt nào thì tiếp tục gõ mặt ngoài và trong của răng. Thực hiện lặp lại thử ghiệm gõ để xác định chắc chắn rằng phản ứng của bệnh nhân là chính xác và lặp lại, sau đó ghi chép lại vào bệnh án.
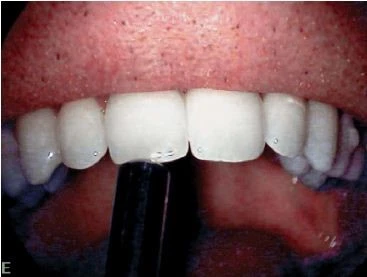
Hình 5. Dùng cán gương thực hiện thử nghiệm gõ
ĐỘ LUNG LAY
Tương tự như thử nghiệm gõ, việc răng lung lay không xác định được liệu tuỷ răng sống hay chết. Nó đơn thuần là dấu hiệu của tình trạng mô nha chu. Đó có thể là kết quả của chấn thương vật lý cấp tính hay mạn tính, chấn thương khớp cắn, thói quen cận chức năng, bệnh lý nha chu, nứt gãy chân răng, di chuyển do lực chỉnh nha, hoặc sự lan rộng của bệnh lý tuỷ răng đặc biệt khi nhiễm trùng đi vào khoảng dây chằng nha chu. Thông thường thì răng lung lay sẽ trở về trạng thái bình thường sau khi yếu tố nguyên nhân được loại bỏ hoặc được chữa lành. Kiểm tra độ lung lay răng bằng cách dùng áp lực từ ngón tay hoặc từ hai cán của gương nha khoa vào mặt ngoài và mặt trong của răng. Bất kỳ di chuyển nào khác biệt đều được xem là bất thường. Tuy nghiên, cần đánh giá độ lung lay của răng kế cận và răng bên phía đối diện để so sánh.
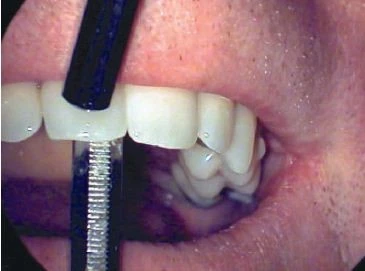
Hình 6. Dùng hai đầu cán gương để xác định độ lung lay của răng
KHÁM NHA CHU
Kiểm tra tình trạng nha chu là một phần quan trọng trong quá trình khám trong miệng. Đo độ sâu túi nha chu nhằm biết được độ sâu khe nướu, tương ứng với khoảng cách giữa bờ viền nướu rời và biểu mô bám dính bên dưới. Bác sĩ nên sử dụng cây thăm dò túi nha chu để ghi lại độ sâu túi ở vị trí gần, giữa và xa của mặt ngoài và trong răng, lưu ý giá trị đo bằng millimet. Đưa cây thăm dò túi đi vòng quanh theo trục răng với biên độ từng 1mm. Tiêu xương theo chiều ngang, biểu hiện bằng một vùng rộng có túi nha chu sâu, thường là do nguyên nhân nha chu và cũng gặp ở những răng khác nữa. Tuy nhiên, tiêu xương theo chiều dọc khu trú một vùng thì có thể có nguồn gốc nội nha, đặc biệt là ở một răng chết tuỷ có vùng nhiễm trùng lan rộng đến khe nướu. Lúc này, bắt buộc phải thử nghiệm tuỷ, không chỉ nhằm chẩn đoán mà còn đưa ra tiên lượng. Chẳng hạn, một túi nha chu có nguồn gốc nội nha thì có thể được chữa lành sau khi điều trị nội nha, nhưng nếu răng có tuỷ sống với một túi nha chu sâu thì việc điều trị nội nha sẽ không cải thiện được trình trạng nha chu. Thêm vào đó, như đã được thảo luận trước đây, nứt dọc chân răng thường tạo túi nha chu sâu, hẹp trên bề mặt chân răng. Đặc điểm đặc trưng đó là mô nha chu gần đó vẫn bình thường.
Tiêu xương vùng chẽ có thể là tổn thương thứ phát từ bệnh lý nha chu hoặc bệnh lý tuỷ. Cần ghi lại mức độ tiêu xương vùng chẽ sau khi thăm khám trên lâm sàng và X-quang.



